医師マネジメントシステム導入・改定の最大のチャンス
~令和6年度診療報酬改定から考える医師マネジメント~

-
業種
病院・診療所・歯科
- 種別 レポート
弊社ではこれまで1,500件以上の病院経営コンサルティングに携わり(2023年3月時点)、うち医師人事制度構築については、150件以上のご支援(2023年4月時点)をして参りました。こうした中で体験してきた、病院経営のトレンドをまとめてみたいと思います。今回は「令和6年度診療報酬改定から考える医師マネジメント」です。
令和6年度の診療報酬改定が3月5日に告示されました。地域包括医療病棟の新設など、様々な論点がありますが、私は“組織マネジメント力で差がつく診療報酬改定”だと思います。そこで、今回は医師を中心とした組織マネジメントの視点で論考してみたいと思います。
(※診療報酬改定に関する解釈・認識などについては、今後の疑義解釈によって内容が変わる可能性があることをご了承ください。弊社の私見・予測なども多分に含んだ内容であり、あくまでも現時点での暫定版の参考情報としてご活用ください。)
令和6年4月はこれまで猶予されてきた働き方改革の対象職種に医師を含めた様々な職種が対象化されるタイミングです。報道でも「物流2024年問題」として取り上げられ、トラックドライバーなども対象とされます。こうした背景のもと、今回の診療報酬改定には、医師の働き方改革の要素が含まれています。病院業界の三位一体の取り組み(地域医療構想・医師偏在対策・医師の働き方改革)と連動したタイミングでの医療・介護・福祉の同時改定です。
加えて、昨今の物価高を踏まえて「賃上げ」が切実なものとなるとともに、生産年齢人口が急減する「2040年問題」を踏まえて“人⇒デジタル”という意味での「医療DX」が論点になっています。このような背景があるため、今回の診療報酬改定における「主要な改定項目」は、「1.賃上げ・基本料等の引上げ」、「2.医療DXの推進」の順となっています。
なお、生産年齢人口減を踏まえた「組織戦略」や「病院DX」について、私も弊社お役立ちレポートで以下のコラムを執筆しています。
■働き手不足時代の病院エリア別組織戦略
https://nkgr.co.jp/useful/hospital-strategy-finance-organization-quality-103598/
■生存戦略としての病院DX
https://nkgr.co.jp/useful/hospital-strategy-finance-organization-quality-104201/
さらに、「主要な改定項目」としては、感染症対策を挟んで「4.同時報酬改定における対応」となっています。「4.同時報酬改定における対応」では、在支病・診や在後病、地域包括ケア病棟などでは「介護保険施設等の求めに応じ協力医療機関を担うことが望ましい」という内容が施設基準に加えられました。こうした体制整備をした上で、「介護保険施設等における医療保険で給付できる医療サービスの範囲を見直す。」とされています。
つまり、地域包括ケア病棟などでは、介護施設の協力医療機関になった上で、“介護施設内での医療行為に積極的に関わってほしい”というメッセージだと思います。
病院を組織人事面でも支援している経営コンサルタントとしては、以下のような人事考課項目(行動評価項目)を導入して、医療・介護連携を深化させることが重要だと感じています。
■医療・介護連携を深化させる人事考課項目例(SAMPLE)

また、急性期医療の改定ではDPC/PDPSの改定などもありました。「点数設定方式E」が新設されるとともに、「点数設定方式B」の診断群分類が1,212分類へ追加されています。両者とも入院期間Ⅰの点数が高く設定されているため、さらに平均在院日数を短縮化するインセンティブとなっています。
以前から弊社お役立ち情報でもお伝えしていますが、病院経営は“高回転と高稼働の両立”が重要です。平均在院日数のさらなる短縮化の中でも“ベッドを埋めることが収益の源泉”というビジネスモデルを踏まえると、それを両立させる“新入院患者数”が重要になります。
■高回転×高稼働を両立させる“新入院患者数”
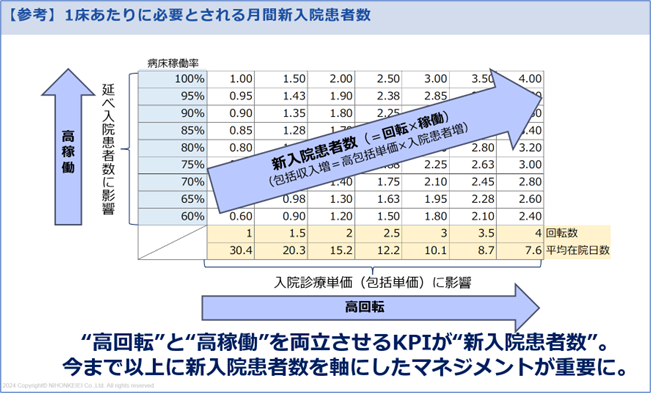
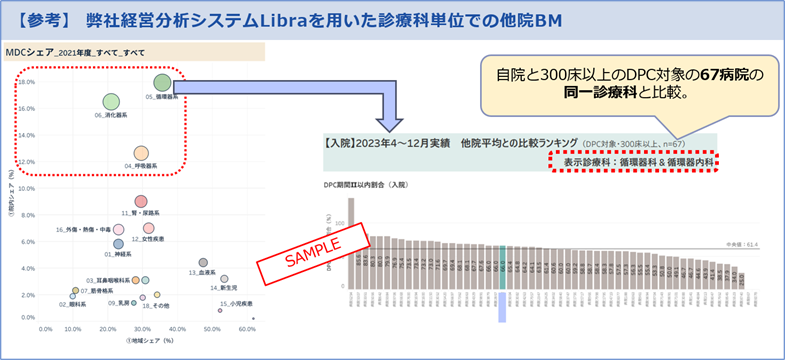
また、機能評価係数Ⅱの効率性指数の計算式が変わり、分子が「全DPC/PDPS対象病院を自院と同じ患者構成(疾患構成)と仮定した平均在院日数」に変更されています。その結果、“院内シェアの高い疾患の平均在院日数の短さ”が、DPC/PDPSの制度上では特に重要になってきます。そこで、以下のように院内シェアの高い診療科は、特に他院と比較した平均在院日数の管理が重要になってきます。
■弊社経営分析システムLibraを用いた診療科単位の平均在院日数管理例(SAMPLE)
このように今回の診療報酬改定で出されたメッセージを、病院組織におけるマネジメントの上で活かす、特に人事考課制度で表現するとすれば以下のようになると思います。
■令和6年度診療報酬改定を踏まえた組織マネジメントの方向性
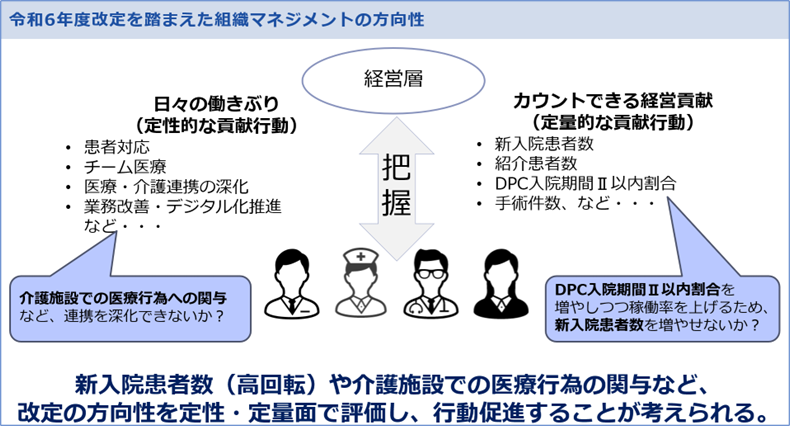
平均在院日数を今まで以上に短縮しつつ稼働率を維持・向上するために“新入院患者数を高める”定量評価を入るとともに、介護施設での医療行為への関与など“医療・介護連携を深化させる行動”を定性評価で促進することが考えられると思います。
前述したように今回の診療報酬改定には、医師の働き方改革の側面もありました。その中で、「休日加算1・時間外加算1・深夜加算1」の要件に「交代勤務制またはチーム制の導入」が加わりました。これは診療科単位(または複数診療科がセンター化している場合はセンター単位)で部下の勤務シフトの調整が必要になります。
つまり、各診療科の主任部長・部長などのマネージャー医師は、プレイヤーとして勤務するだけではなく、“部下である医長・医員のシフト調整などのマネジメント力が今まで以上に求められる”ことを意味します。特に、複数診療科がセンター化している場合は、他診療科の医長・医員も含めてシフト調整することが必要です。
加えて、先ほど機能評価係数Ⅱの効率性指数の計算式が変わり、 “院内シェアの高い疾患の平均在院日数の短さ”が重要になると述べました。前述したようなデータ・資料を用いて部下である医長・医員の診療プロセスを変容させ、平均在院日数の短縮というアウトカムを出すことが求められます。
DPC/PDPSの改定では、機能評価係数Ⅱの見直しで5疾病6事業を評価する体制評価指数が重点評価され、5疾病6事業のさらなる強化がされています。また、同様に機能評価係数Ⅱの見直しの中で、令和7年度以降は医療の質に関する指標の公表が求められるなど、QI (Quality Indicator)も将来的には影響することが示唆されています。単に高回転と高稼働の両立という経営効率を高めるだけでなく、5疾病6事業や医療の質も実現することが求められるようになってきています。このように“経営管理的に意識すべき指標(KPI)も複雑化”しています。こうした内容も部下である医長・医員へ浸透させていくことが必要です。
さらに、高齢者救急の増加を踏まえて三次救急医療機関などでは「救急患者連携搬送料」が新設されました。事前に、今回新設された地域包括医療病棟などを保有する他院と協議を行った上で、看護師等を同乗させて転院搬送(下り搬送)させることを評価する点数です。こうした“院外・院内との調整能力”が求められる内容です。このように、各診療科の部長などマネージャー医師の組織マネジメント力を向上させなければ実現できない要件が増えていると感じています。
そうした中で、前述した「賃上げ」の論点も加わってきます。各種ベースアップ評価料が話題になっていますが、40歳未満の医師・歯科医師や事務職等の賃上げとして初・再診料や入院基本料の増額がなされています。入院基本料は、急性期一般入院料1で380円/日の増額となっており、延べ入院患者数全体へ影響してくるため大きな内容です。こちらはベースアップ評価料ほど使用使途が厳密には指定されていませんが、賃上げに使うようになっています。
こうした人件費原資も考慮しながら、マネージャー医師のマネジメント力を向上させ、マネージャー医師を介して医長・医員などのプレイヤー医師へ病院方針を浸透させることが重要です。平均在院日数を短縮させつつも稼働率を維持・向上するために“新入院患者数を高め”、介護施設での医療行為への関与など“医療・介護連携を深化させる”行動を促進していくことが求められます。令和6年度診療報酬改定は、まさに“組織マネジメント力で差がつく診療報酬改定”だと思います。
各診療科のマネージャー医師の役割を再定義したり、今回の内容を踏まえて医師人事制度における定性・定量評価項目を見直してみたり、「賃上げ」を踏まえて医師の賃金制度の再構築をするタイミングです。
「医師の働き方改革」という背景もあるからこそ、これまで聖域として制度構築・見直しを行っていなかった医師マネジメントシステムを高次化させることについて、“労働政策として勤務医に説明できる大義名分”があります。かつ“賃上げの原資も診療報酬改定で一部用意”されており、ポジティブな目的での医師マネジメントシステムの導入・改定となります。逆説的には“今しか医師マネジメントシステムを改善するチャンスはない”と考えることもできます。
医師マネジメントシステムの見直しについて、弊社は医師人事制度構築に関して150件以上のご支援(2023年4月時点)をしてきた経験を活かしてサポートしています。
こうした取り組みと病院DX(医療DXのうち病院経営に関わる領域)を組み合わせることで、真の医師の働き方改革が進むのだと思います。
本稿の執筆者

太田昇蔵(おおた しょうぞう)
株式会社日本経営 部長
総務省:経営・財務マネジメント強化事業アドバイザー(「DXの取組」領域)。民間急性期病院の医事課を経て弊社に入社。医療情報システム導入支援を皮切りに業務を行い、東京支社勤務時には医療関連企業のマーケティング支援を経験。現在は、医師人事評価制度構築支援やBSCを活用した経営計画策定研修講師、役職者研修講師を行っている。2005年に西南学院大学大学院で修士(経営学)を取得後、2017年にグロービス経営大学院でMBA(経営学修士)を取得。
株式会社日本経営
本稿は掲載時点の情報に基づき、一般的なコメントを述べたものです。実際の経営の判断は個別具体的に検討する必要がありますので、専門家にご相談の上ご判断ください。本稿をもとに意思決定され、直接又は間接に損害を蒙られたとしても、一切の責任は負いかねます。


